Contexte
La discontinuité est une réalité malheureuse mais nécessaire des soins hospitaliers. Aucun fournisseur ne peut rester à l’hôpital 24 heures sur 24, de sorte que les patients seront inévitablement pris en charge par de nombreux fournisseurs différents pendant l’hospitalisation. Les infirmières changent de quart toutes les 8 à 12 heures et, en particulier dans les établissements d’enseignement, plusieurs médecins peuvent être responsables des soins d’un patient à différents moments de la journée. Cette discontinuité crée des possibilités d’erreur lorsque les informations cliniques ne sont pas transférées avec précision entre les fournisseurs. Comme l’a dit un auteur, « pour quiconque a regardé des enfants jouer au « téléphone »the le potentiel inhérent d’erreur dans les signatures est évident. » Les problèmes posés par les transferts de soins ont attiré davantage l’attention depuis la mise en œuvre en 2003 d’un règlement limitant les heures de service du personnel de maison, ce qui a entraîné une plus grande discontinuité chez les médecins résidents.
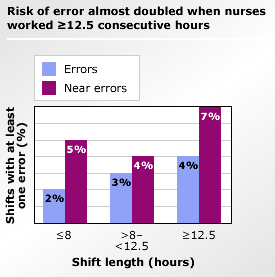
Source: Scott LD, Rogers AE, Hwang WT, Zhang Y. Effets des heures de travail des infirmières en soins intensifs sur la vigilance et la sécurité des patients. Je suis Critique de soins. 2006;15:30-37.
Le processus de transfert de la responsabilité des soins est appelé « transfert », le terme « signature » étant utilisé pour désigner l’acte de transmission d’informations sur le patient. (Cette introduction traitera des transferts et des signalisations dans le contexte des transferts de soins pendant l’hospitalisation. Pour plus d’informations sur les problèmes de sécurité au moment de la sortie de l’hôpital, veuillez consulter le Guide sur la sécurité des patients sur les événements indésirables après la sortie de l’hôpital.)
Les transferts et les signalements ont été liés à des événements cliniques indésirables dans des contextes allant du service des urgences à l’unité de soins intensifs. Une étude a révélé que le fait d’être pris en charge par un résident couvrant était un facteur de risque d’événements indésirables évitables; plus récemment, les défaillances de communication entre les fournisseurs se sont avérées être une cause majeure d’erreurs évitables dans les études sur les réclamations pour faute professionnelle fermées touchant les médecins d’urgence et les stagiaires. L’acte apparemment simple de communiquer une liste de médicaments précise est une source d’erreur bien reconnue. Pour éviter ce problème, les hôpitaux sont tenus de « concilier » les médicaments dans le continuum de soins. (Pour de plus amples renseignements, consultez le Guide d’introduction connexe » Bilan comparatif des médicaments. »)
Mise en œuvre de protocoles de transfert et de déconnexion efficaces
Les lignes directrices pour des transferts sûrs se concentrent sur la normalisation du mécanisme de déconnexion. Les efforts visant à améliorer la qualité des transferts cliniques doivent améliorer la qualité des signalements écrits et verbaux. En plus des signalisations écrites précises et complètes, les transferts efficaces nécessitent un environnement exempt d’interruptions et de distractions, permettant au clinicien qui reçoit la signature d’écouter activement et de participer à une discussion si nécessaire. L’étude fondamentale I-PASS a démontré qu’en milieu hospitalier universitaire, la mise en œuvre d’un ensemble de transferts normalisés — qui comprenait un mnémonique pour les signatures orales et écrites normalisées, une formation en communication de transfert, le développement du corps professoral et les efforts visant à assurer la durabilité — réduisait considérablement l’incidence des événements indésirables évitables associés aux transferts. Le mnémonique I-PASS signifie:
- Gravité de la maladie : résumé en un mot de l’acuité du patient (« stable « , » observateur » ou » instable »)
- Résumé du patient: bref résumé des diagnostics et du plan de traitement du patient
- Liste d’actions: éléments à faire à remplir par le clinicien qui reçoit la signature
- Sensibilisation à la situation et plans d’urgence: instructions à suivre en cas de changement de statut du patient, souvent dans un format « si—alors »
- Synthèse par le récepteur: une occasion pour le destinataire de poser des questions et de confirmer le plan de soins
Le format de signature I-PASS est considéré comme la norme de référence pour une communication de signature efficace entre les médecins et il a également été démontré qu’il améliore la qualité des transferts infirmiers.
Contexte actuel
La Commission mixte exige que tous les fournisseurs de soins de santé » mettent en œuvre une approche normalisée pour la transmission des communications, y compris la possibilité de poser des questions et d’y répondre » (Objectif national 2E de la sécurité des patients en 2006). L’Objectif national de sécurité des patients de la Commission mixte contient également des lignes directrices spécifiques pour le processus de transfert, dont beaucoup proviennent d’autres industries à haut risque:
- communications interactives
- information à jour et exacte
- interruptions limitées
- un processus de vérification
- une occasion d’examiner toutes les données historiques pertinentes
Le Conseil d’agrément des études médicales supérieures exige également que les programmes de résidence maintiennent des programmes éducatifs officiels lors des transferts et des transitions de soins.