in één oogopslag
- patiënten met lichte NPDR hoeven niet naar een specialist in het netvlies te worden verwezen, tenzij u zich zorgen maakt over of een diagnose van DME heeft bevestigd.
- patiënten met matige NPDR hebben een risico van 12% tot 27% op het ontwikkelen van PDR binnen 1 jaar en moeten om de 6 tot 8 maanden worden gezien.
- patiënten met een ernstige NPDR hebben een risico van 52% op het ontwikkelen van PDR binnen 1 jaar, hebben een hoog risico op ziekteprogressie en permanent verlies van het gezichtsvermogen en ervaren hoogstwaarschijnlijk neuropathie elders.
patiënten met type 1-of type 2-diabetes lopen het risico neurovasculaire complicaties te ontwikkelen die kunnen leiden tot diabetische retinopathie en/of diabetische maculair oedeem (DME). Onderzoekers hebben gevonden dat nonproliferatieve diabetische retinopathie (NPDR) aanwezig was bij 25% van de patiënten 5 jaar nadat ze werden gediagnosticeerd met diabetes, 60% op 10 jaar, en 80% op 15 jaar.1,2 uit deze studies bleek ook dat de incidentie van proliferatieve diabetische retinopathie (PDR) varieerde van 2% bij degenen die diabetes hadden voor minder dan 5 jaar tot 15,5% bij degenen die diabetes hadden voor 15 jaar of meer.Als optometrist behandelt en observeert u de enige plaats in het menselijk lichaam waar fysieke schade aan bloedvaten veroorzaakt door systemische ziekten niet-invasief kan worden bekeken. Dit verklaart het belang van het monitoren van alle patiënten met diabetes en het werken met eerstelijnsartsen (PCP ‘ s) of endocrinologen om deze patiënten te helpen beheren.
de praktijkrichtlijnen van de American Optometric Association en de American Diabetes Association stellen beide dat patiënten met diabetes type 1 binnen 5 jaar na het begin van de ziekte een uitgebreid verwijd oogonderzoek moeten ondergaan.Patiënten met type 2 diabetes moeten op het moment van de diagnose en daarna jaarlijks een uitgebreid verwijd oogonderzoek ondergaan.Vrouwen bij wie eerder diabetes type 1 of 2 werd gediagnosticeerd, moeten een uitgebreid oogonderzoek ondergaan voordat ze zwanger worden of binnen het eerste trimester.2,4
dit artikel geeft tips voor de zorg voor patiënten met diabetes, inclusief advies dat is afgestemd op de specifieke stadia van diabetische retinopathie (tabel).
wat moet u zoeken
patiënten met NPDR vertonen over het algemeen bloedingen van verschillende grootte, microaneurysma ’s (MAs), harde exsudaten, zachte exsudaten (wattenachtige vlekken) intraretinale microvasculaire afwijkingen (Irma’ s) en veneuze looping of kralen.2,5,6 MAs zijn sacculaire uitstortingen van retinale capillairen die zijn verzwakt door een verlies van intramurale pericytes.4 de verzwakte capillaire wanden kunnen lekken of scheuren, waardoor bloedingen.2 Irma ‘ s zijn of nieuwe vatengroei binnen het netvlies of reeds bestaande schepen met proliferatieve endothelial cellen die zich door gebieden van nonperfusion bewegen. De aanwezigheid van IRMA wijst op ischemie en is een voorloper van neovascularisatie.2 veneuze looping en kralen worden veroorzaakt door ernstige retinale hypoxie en wijzen op een verhoogd risico op progressie tot neovascularisatie.2 wanneer patiënten met diabetes in uw stoel zitten, is het belangrijk om zoveel mogelijk informatie te verzamelen over hun toestand (zie vragen aan uw patiënten).
fase 1: Lichte NPDR
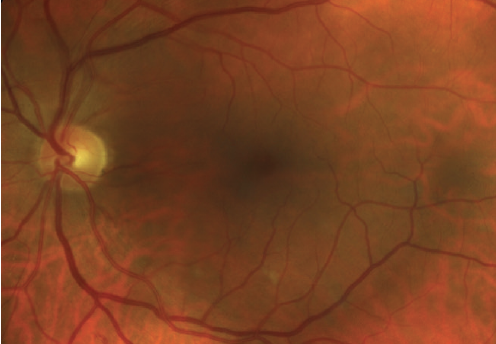
deze patiënten hebben ten minste één MA maar geen andere bevindingen (figuur 1).2,5,6 bevindingen zijn vaak subtiel, dus nauwgezette inspectie en monitoring zijn essentieel.
Klik om te vergroten
figuur 1. Deze patiënt met diabetes type 2 heeft milde NPDR zonder macula-oedeem. Let op de bloeding in de inferieure arcades.
deze patiënten dienen elke 12 maanden een verwijd oogonderzoek te ondergaan.2 Er bestaat een risico van 5% dat milde NPDR binnen 1 jaar zal doorgroeien naar PDR.2 als een of meer MAs aanwezig zijn in het oog van een patiënt die nog niet gediagnosticeerd is met diabetes, moet hij of zij beschouwd worden als een diabetesverdachte en moet hij of zij zijn of haar PCP zien voor verder onderzoek. Het documenteren van subtiele Bevindingen en het noteren van hun exacte locaties zal u helpen om patiënten te controleren op progressie van de ziekte. Gebruik fundus Fotografie, indien beschikbaar, voor eenvoudiger toekomstige vergelijking.
patiënten met lichte NPDR hoeven niet te worden doorverwezen naar een netvliesspecialist, tenzij u zich zorgen maakt over of een diagnose van DME heeft bevestigd (zie de 411 over DME). Het is belangrijk om bevindingen te bespreken met patiënten, vooral degenen die onlangs werden gediagnosticeerd met diabetes, om ervoor te zorgen dat ze begrijpen dat MAs wijzen op vroege einde orgaanschade van hun ziekte en dat ze worden opgeleid over de mogelijke gevolgen ervan. Moedig hen aan om hun bloedsuiker en dieet te controleren. Stuur een gedetailleerd rapport naar de PCP en/of endocrinoloog van de patiënt, zodat ze op de hoogte zijn van de bevindingen, die hun besluitvorming over de behandeling zal helpen.
de 411 op DME
patiënten met diabetisch maculair oedeem (DME) vertonen een verdikking van de retina binnen 2 schijfdiameters (DDs) van het midden van de macula.1-4 het wordt beschouwd als klinisch significant maculair oedeem (CSME) als aan een van de onderstaande voorwaarden wordt voldaan.
- verdikking van het netvlies is 500 µm of minder (1/3 DD) verwijderd van het midden van de macula.
- harde exsudaten bevinden zich 500 µm of minder (1/3 DD) van het centrum van de macula met verdikking van aangrenzend netvliesweefsel.
- zone of zones met verdikking van de retina zijn 1 of meer DDs groot, waarvan elk gedeelte 1 of minder DD van het midden van de macula ligt.1-4
ongeacht het niveau van hun diabetische retinopathie, dienen deze patiënten te worden geobserveerd voor een afname van het gezichtsvermogen en te worden gecontroleerd met maculaire OCT en fluoresceïne angiografie, vooral als zij CSME hebben. Als u vermoedt maar niet in staat bent om de aanwezigheid van DME of CSME met deze tests te bevestigen, verwijs de patiënt naar een netvliesspecialist. Patiënten met bevestigde of vermoede CSME hebben ook een onmiddellijke verwijzing naar een netvliesspecialist nodig voor mogelijke behandeling en maandelijkse controle.1,4 degenen met lichte of matige NPDR en DME moeten om de 4 tot 6 maanden worden gezien voor een verwijd fundus-onderzoek en een maculaire OCT-scan.1 degenen die ernstige NPDR of PDR met DME hebben moeten om de 2 tot 3 maanden worden gezien.1
historisch gezien werden patiënten met DME en CSME behandeld met focale laserfotocoagulatie van de macula of intravitreale injecties met anti-VEGF-middelen.1 De meeste netvliesspecialisten voeren geen laserbehandeling meer uit bij deze patiënten omdat het meer littekenvorming en algemeen permanent verlies van gezichtsvermogen veroorzaakt in vergelijking met anti-VEGF-behandeling (figuur 1). Intravitreale injecties met anti-VEGF-middelen zijn de eerste behandelingslijn voor deze patiënten geworden en verdwijnen in het algemeen de CSME (Figuur 2).4

Klik om te vergroten
figuur 1. Deze patiënt werd behandeld met focale laserfotocoagulatie in de macula voor CSME. Let op de zwakke cirkelvormige littekens in een rasterpatroon.

Klik om te vergroten
Figuur 2. Maculaire OCT-scan van een patiënt met CSME voorafgaand aan de behandeling (A). Dezelfde patiënt vertoonde 1 maand na toediening van de eerste anti-VEGF intravitreale injectie (B). Let op de afname van maculair oedeem en maculaire verdikking.
1. American Optometric Association. Evidence-based Clinical Practice Guideline: Oogverzorging van de patiënt met Diabetes Mellitus. www.aoa.org/optometrists/tools-and-resources/evidence-based-optometry/evidence-based-clinical-practice-guidlines/cpg-3–eye-care-of-the-patient-with-diabetes-mellitus. Geopend Op 2 Mei 2019.
2. Grading diabetische retinopathie van stereoscopische kleur fundus foto ‘ s-een uitbreiding van de gewijzigde Airlie Huis classificatie: etdrs rapport nummer 10. Early Treatment diabetische retinopathie studie onderzoek roup. Oogheelkunde. 1991;98(5):786-806.
3. Fundus photographic risicofactoren for progression of diabetische retinopathie: ETDRS report number 12. Early Treatment Diabetische Retinopathie Studie Onderzoeksgroep. Oogheelkunde. 1991;98(5):823-833.
4. Wong TY, Sun J, Kawasaki R, et al. Richtlijnen voor diabetische Oogzorg: de International Council of Oftalmology recommendations voor screening, follow-up, verwijzing en behandeling op basis van resource settings. Oogheelkunde. 2018;125(10):1608-1622.
stadium 2: matige NPDR
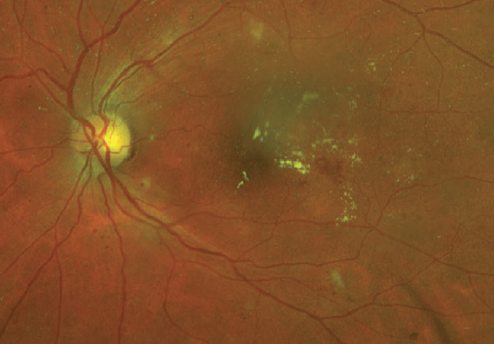
deze patiënten hebben bloedingen of MAs in één tot drie netvlieskwadranten en/of wattenachtige vlekken, harde exsudaten of veneuze kralen (Figuur 2).2, 5-7
Klik om te vergroten
Figuur 2. Deze patiënt met type 2 diabetes heeft matig NPDR en macula oedeem. Let op de MA en harde exsudaten in de macula en de matige, verspreide Dot bloedingen in zowel de inferieure en superieure arcades.
patiënten met matige NPDR dienen elke 6 tot 8 maanden te worden gezien.2,7 er is een risico van 12% tot 27% dat zij binnen 1 jaar proliferatieve diabetische retinopathie (PDR) zullen ontwikkelen.2 het gebruik van fundus Fotografie wordt voorgesteld voor deze patiënten, en u kunt maculaire OCT beelden te verkrijgen naar uw goeddunken als u vermoedt DME. Deze patiënten hoeven niet te worden doorverwezen naar een netvliesspecialist, tenzij u DME hebt bevestigd of u gelooft dat Oct imaging gerechtvaardigd is, maar geen toegang heeft tot deze technologie.
nogmaals, het is belangrijk om deze patiënten te informeren over de bevindingen en wat zij suggereren over het ziekteproces. Afhankelijk van hun recente bloedglucoseregulatie en laatste diabetesonderzoek met hun PCP of endocrinoloog, kan het nodig zijn om patiënten eerder dan gepland terug te verwijzen naar deze aanbieders, zodat ze veranderingen in de behandeling kunnen overwegen.
stadium 3: Ernstige NPDR
deze patiënten hebben intraretinale bloedingen (> 20 in elk kwadrant), veneuze afzetting in twee of meer kwadranten, of een IRMA in één of meer kwadranten (Figuur 3).2,5-7 Dit staat bekend als de 4:2:1 regel. Deze bevindingen moeten worden in de afwezigheid van neovascularisatie, wat zou wijzen op PDR.

Klik om te vergroten
Figuur 3. Deze patiënt met type 2 diabetes heeft ernstige NPDR. Let op de veneuze kralen in twee kwadranten en de verzwakking van het vat, de punt / vlek bloedingen in alle vier kwadranten, en de wattenvlekken.
patiënten met ernstige NPDR dienen te worden gecontroleerd met behulp van zowel maculaire OCT-als fluoresceïne-angiografie om elke DME of vroege neovascularisatie te detecteren.Verwijzing naar een netvliesspecialist wordt aanbevolen en patiënten moeten elke 3 tot 4 maanden worden gecontroleerd met een uitgebreid fundus-onderzoek.2,7 u kunt mogelijk met een netvliesspecialist werken door afwisselend afspraken te maken om deze patiënten te controleren.
patiënten met ernstige NPDR hebben een risico van 52% op het ontwikkelen van PDR binnen 1 jaar, daarom is het belangrijk om met hen het belang van bloedglucoseregulatie en nauwlettende observatie te bespreken.2,5 een oproep aan PCP of endocrinoloog van de patiënt om retinale bevindingen te bespreken is ook gerechtvaardigd. Deze patiënten zijn op een hoog risico van ziekteprogressie en permanent verlies van het gezichtsvermogen, en zij ervaren hoogstwaarschijnlijk neuropathie elders op dit punt.
fase 4: Proliferatieve diabetische retinopathie
deze patiënten hadden NPDR die zich heeft ontwikkeld tot PDR, en ze vertonen ofwel neovascularisatie van de schijf/elders of glasvocht/preretinale bloeding.2,5-7
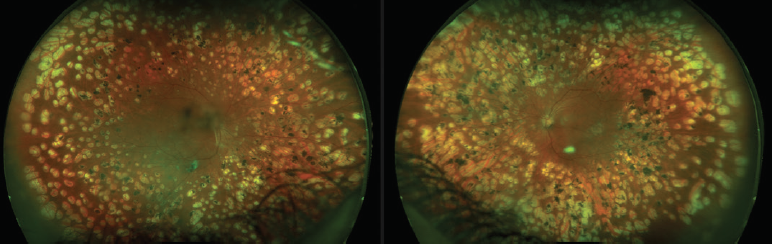
deze patiënten moeten onmiddellijk worden doorverwezen naar een netvliesspecialist voor verdere tests en behandeling. Perifere neovascularisatie wordt meestal behandeld met laser panretinale fotocoagulatie (PRP, Figuur 4).Zij krijgen ook vaak anti-VEGF intravitreale injecties die samen met PRP kunnen worden uitgevoerd.7
Klik om te vergroten
Figuur 4. Deze patiënt met type 2 diabetes werd behandeld met laser PRP in de periferie voor PDR in beide ogen.
totdat hun ziekte stabiliseert, moeten deze patiënten maandelijks gecontroleerd worden door een specialist in het netvlies.Daarna kunnen ze elke 6 tot 12 maanden worden waargenomen.7
Geef alle bevindingen door aan de PCP en/of endocrinoloog van de patiënt. Een telefoontje is gerechtvaardigd als de patiënt nieuwe PDR heeft.Naarmate het aantal patiënten met diabetes in de VS toeneemt, is het belangrijk dat optometristen samenwerken met PCP’ s, endocrinologen en specialisten op het netvlies om de ziekte van deze patiënten te behandelen. Dit teamwork, gecombineerd met effectieve communicatie tussen zorgverleners en met patiënten, zal de zorg die ze ontvangen verbeteren.
- 1. Klein R, Klein BE, Moss SE, et al. The Wisconsin Epidemiologic Study of diabetische retinopathie. II. Prevalentie en risico van diabetische retinopathie wanneer de leeftijd bij de diagnose minder dan 30 jaar is. Arch Ophthalmol. 1984;102(4):520-526.
- 2. American Optometric Association. Evidence-based Clinical Practice Guideline: Oogverzorging van de patiënt met Diabetes Mellitus. www.aoa.org/optometrists/tools-and-resources/evidence-based-optometry/evidence-based-clinical-practice-guidlines/cpg-3–eye-care-of-the-patient-with-diabetes-mellitus. Geraadpleegd op 2 Mei 2019.
- 3. Stratton IM, Kohner EM, Aldington SJ, et al. UKPDS 50: risicofactoren voor incidentie en progressie van retinopathie bij type II diabetes meer dan 6 jaar vanaf de diagnose. Diabetologia. 2001;44(2):156-163.
- 4. Solomon SD, Chew E, Duh EJ, et al. Diabetische retinopathie: een positieverklaring door de American Diabetes Association. Diabetes Zorg. 2017;40(3):412-418.
- 5. Grading diabetische retinopathie van stereoscopische kleur fundus foto ‘ s-een uitbreiding van de gewijzigde Airlie Huis classificatie: etdrs rapport nummer 10. Early Treatment Diabetische Retinopathie Studie Onderzoeksgroep. Oogheelkunde. 1991;98(5):786-806.
- 6. Fundus photographic risicofactoren for progression of diabetische retinopathie: ETDRS report number 12. Early Treatment Diabetische Retinopathie Studie Onderzoeksgroep. Oogheelkunde. 1991;98(5):823-833.
- 7. Wong TY, Sun J, Kawasaki R, et al. Richtlijnen voor diabetische Oogzorg: de International Council of Oftalmology recommendations voor screening, follow-up, verwijzing en behandeling op basis van resource settings. Oogheelkunde. 2018;125(10):1608-1622.