et overblik
- patienter med mild NPDR behøver ikke at blive henvist til en nethindespecialist, medmindre du er bekymret for eller har bekræftet en diagnose af DME.
- patienter med moderat NPDR har en 12% til 27% risiko for at udvikle PDR inden for 1 år og bør ses hver 6.til 8. måned.
- patienter med svær NPDR har en 52% risiko for at udvikle PDR inden for 1 år, har en høj risiko for sygdomsprogression og permanent synstab og oplever sandsynligvis neuropati andre steder.
patienter med enten type 1-eller type 2-diabetes risikerer at udvikle neurovaskulære komplikationer, der kan føre til diabetisk retinopati og/eller diabetisk makulært ødem (DME). Forskere har fundet ud af, at ikke-proliferativ diabetisk retinopati (NPDR) var til stede hos 25% af patienterne 5 år efter, at de blev diagnosticeret med diabetes, 60% efter 10 år og 80% efter 15 år.1,2 disse undersøgelser viste også, at forekomsten af proliferativ diabetisk retinopati (PDR) varierede fra 2% hos dem, der havde diabetes i mindre end 5 år til 15,5% hos dem, der havde diabetes i 15 eller flere år.3
som optiker behandler og observerer du det eneste sted i den menneskelige krop, hvor fysisk skade på blodkar forårsaget af systemiske sygdomme kan ses ikke-invasivt. Dette forklarer vigtigheden af at overvåge alle patienter med diabetes og arbejde med primærplejelæger (PCP ‘ er) eller endokrinologer for at hjælpe med at håndtere disse patienter.
American Optometric Association ‘ s Praksisretningslinjer og American Diabetes Association angiver begge, at patienter med type 1-diabetes skal have en omfattende udvidet øjenundersøgelse inden for 5 år efter sygdomsdebut.2,4 patienter med type 2-diabetes skal have en omfattende udvidet øjenundersøgelse på diagnosetidspunktet og derefter årligt.2,4 kvinder, der tidligere blev diagnosticeret med type 1 eller 2 diabetes, bør have en omfattende udvidet øjenundersøgelse, før de bliver gravide eller inden for første trimester.2,4
denne artikel indeholder tips om pleje af patienter med diabetes, herunder rådgivning kalibreret til de specifikke stadier af diabetisk retinopati (tabel).
hvad skal man se efter
patienter med NPDR er generelt til stede med blødninger i forskellige størrelser, mikroaneurismer (MAs), hårde ekssudater, bløde ekssudater (bomuldsuldpletter) intraretinale mikrovaskulære abnormiteter (IRMAs) og venøs looping eller beading.2,5,6 MAs er saccular outpouchings af retinale kapillærer, der er blevet svækket af et tab af intramurale pericytter.4 de svækkede kapillærvægge kan lække eller sprænge og forårsage blødninger.2 Irma ‘ er er enten ny karvækst i nethinden eller allerede eksisterende kar med proliferative endotelceller, der bevæger sig gennem områder med ikke-perfusion. Tilstedeværelse af IRMA indikerer iskæmi og er en forløber for neovaskularisering.2 venøs looping og beading er forårsaget af svær retinal hypoksi og indikerer en øget risiko for progression til neovaskularisering.2 Når patienter med diabetes er i din stol, er det vigtigt at indsamle så mange oplysninger om deres tilstand som muligt (se Spørgsmål til dine patienter).
fase 1: MILD NPDR
disse patienter har mindst en MA, men ingen andre fund (Figur 1).2,5,6 Fund er ofte subtile, så tæt inspektion og overvågning er afgørende.
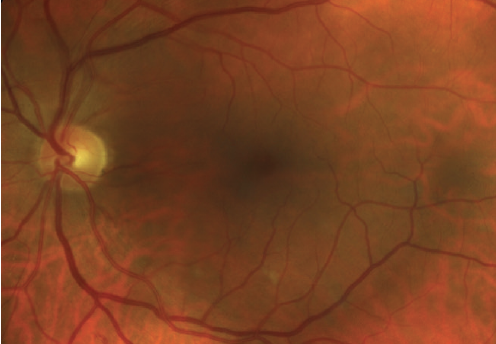
Klik for at se større
Figur 1. Denne patient med type 2-diabetes har mild NPDR uden makulært ødem. Bemærk blødningen inden for de ringere arkader.
disse patienter skal have en udvidet øjenundersøgelse hver 12.måned.2 der er en 5% risiko for, at mild NPDR vil udvikle sig til PDR inden for 1 år.2 Hvis en eller flere Ma ‘ er er til stede i øjet hos en patient, der endnu ikke er diagnosticeret med diabetes, skal han eller hun betragtes som en diabetesmistænkt og bør se hans eller hendes PCP for yderligere test. At dokumentere subtile fund og bemærke deres nøjagtige placeringer hjælper dig med at overvåge patienter for sygdomsprogression. Brug fundus photography, hvis det er tilgængeligt, for lettere fremtidig sammenligning.
patienter med mild NPDR behøver ikke at blive henvist til en nethindespecialist, medmindre du er bekymret for eller har bekræftet en diagnose af DME (se 411 på DME). Det er vigtigt at diskutere resultater med patienter, især dem, der for nylig blev diagnosticeret med diabetes, for at sikre, at de forstår, at MAs indikerer tidlig ende organskader fra deres sygdom, og at de er uddannet på dens mulige forgreninger. Opmuntre dem til at overvåge deres blodsukker og kost. Send en detaljeret rapport til patientens PCP og/eller endokrinolog, så de er opmærksomme på resultaterne, hvilket vil hjælpe deres beslutningstagning om behandling.
411 på DME
patienter med diabetisk makulært ødem (DME) udviser retinal fortykning inden for 2 skivediametre (DDs) i midten af makulaen.1-4 det betragtes som klinisk signifikant makulært ødem (CSME), hvis en af nedenstående betingelser er opfyldt.
- fortykning af nethinden er 500 liter eller mindre (1/3 DD) fra midten af makulaen.
- hårde ekssudater er 500 liter eller mindre (1/3 DD) fra midten af makulaen med fortykkelse af tilstødende nethindevæv.
- område eller områder med retinal fortykning er 1 eller flere DDs i størrelse, hvoraf en del er 1 eller mindre DD fra midten af makulaen.1-4
uanset niveauet af deres diabetiske retinopati skal disse patienter observeres for et fald i synet og overvåges med makulær OCT og fluoresceinangiografi, især hvis de har CSME. Hvis du har mistanke om, men ikke er i stand til at bekræfte tilstedeværelsen af DME eller CSME med disse tests, skal du henvise patienten til en nethindespecialist. Patienter med bekræftet eller mistænkt CSME kræver også en øjeblikkelig henvisning til en nethindespecialist for mulig behandling og månedlig overvågning.1,4 dem med mild eller moderat NPDR og DME skal ses hver 4.til 6. måned for en udvidet fundusundersøgelse og makulær OCT-scanning.1 De, der har svær NPDR eller PDR med DME, skal ses hver 2.til 3. måned.1
historisk set blev patienter med DME og CSME behandlet med enten fokal laserfotokoagulation af makulaen eller intravitreale injektioner af anti-VEGF-midler.1 De fleste nethindespecialister udfører ikke længere laserbehandling hos disse patienter, fordi det forårsager mere ardannelse og generelt permanent synstab sammenlignet med anti-VEGF-behandling (Figur 1). Intravitreale injektioner af anti-VEGF-midler er blevet den første behandlingslinje for disse patienter og løser generelt CSME (figur 2).4

Klik for at se større
Figur 1. Denne patient blev behandlet med fokal laserfotokoagulation i makulaen for CSME. Bemærk den svage cirkulære ardannelse i et gittermønster.

Klik for at se større
figur 2. Macular OCT-scanning af en patient med CSME før behandling (a). Den samme patient viste 1 måned efter at have modtaget den første anti-VEGF intravitreal injektion (B). Bemærk faldet i makulært ødem og makulært fortykkelse.
1. American Optometric Association. Evidensbaseret klinisk praksis retningslinje: øjenpleje af patienten med Diabetes Mellitus. – Nej.aoa.org/optometrists/tools-and-resources/evidence-based-optometry/evidence-based-clinical-practice-guidlines/cpg-3–eye-care-of-the-patient-with-diabetes-mellitus. Adgang Til 2.Maj 2019.
2. Klassificering af diabetisk retinopati fra stereoskopiske farvefundusfotografier—en udvidelse af den modificerede Airlie House-klassifikation: etdrs-rapport nummer 10. Tidlig behandling diabetisk retinopati undersøgelse forskning roup. Oftalmologi. 1991;98(5):786-806.
3. Fundus fotografiske risikofaktorer for progression af diabetisk retinopati: etdrs rapport nummer 12. Tidlig Behandling Diabetisk Retinopati Undersøgelse Forskningsgruppe. Oftalmologi. 1991;98(5):823-833.
4. J, J, J, et al. Retningslinjer for diabetisk øjenpleje: Det Internationale Råd for oftalmologi anbefalinger til screening, opfølgning, henvisning, og behandling baseret på ressourceindstillinger. Oftalmologi. 2018;125(10):1608-1622.
trin 2: moderat NPDR
disse patienter har blødninger eller MAs i en til tre retinale kvadranter og/eller bomuldsuldpletter, hårde ekssudater eller venøs beading (figur 2).2, 5-7
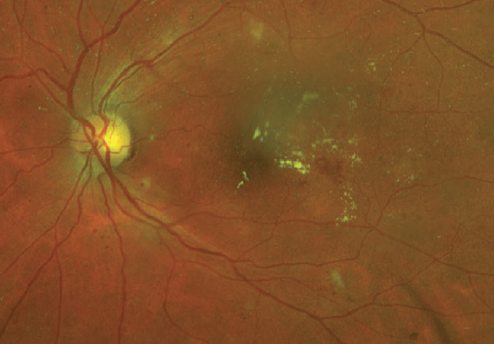
Klik for at se større
figur 2. Denne patient med type 2-diabetes har moderat NPDR og makulært ødem. Bemærk MA og hårde ekssudater i makulaen og de moderate, spredte prikblødninger i både de underordnede og overlegne arkader.
patienter med moderat NPDR skal ses hver 6.til 8. måned.2,7 der er en 12% til 27% risiko for, at de udvikler proliferativ diabetisk retinopati (PDR) inden for 1 år.2 brugen af fundusfotografering anbefales til disse patienter, og du kan få makulære OCT-billeder efter eget skøn, hvis du har mistanke om DME. Disse patienter behøver ikke at blive henvist til en nethindespecialist, medmindre du har bekræftet DME, eller du mener, at OCT-billeddannelse er berettiget, men ikke har adgang til denne teknologi.
igen er det vigtigt at uddanne disse patienter om resultaterne og hvad de foreslår om sygdomsprocessen. Afhængigt af deres nylige blodsukkerkontrol og sidste diabetesundersøgelse hos deres PCP eller endokrinolog, kan det være nødvendigt at henvise patienter tilbage til disse udbydere hurtigere end planlagt, så de kan overveje ændringer i behandlingen.
trin 3: alvorlig NPDR
disse patienter har intraretinale blødninger (> 20 i hver kvadrant), venøs beading i to eller flere kvadranter eller en IRMA i en eller flere kvadranter (figur 3).2,5-7 Dette er kendt som 4:2:1-reglen. Disse fund skal være i fravær af neovaskularisering, hvilket ville indikere PDR.

Klik for at se større
figur 3. Denne patient med type 2-diabetes har svær NPDR. Bemærk den venøse perler i to kvadranter og dæmpningen af karret, punkt/pletblødninger i alle fire kvadranter og bomuldsuldpletterne.
patienter med svær NPDR skal overvåges ved hjælp af både makulær OCT og fluoresceinangiografi for at detektere enhver DME eller tidlig neovaskularisering.2,7 henvisning til en nethindespecialist anbefales, og patienter skal overvåges hver 3.til 4. måned med udvidet fundusundersøgelse.2,7 du kan muligvis arbejde med en nethindespecialist ved at skifte aftaler for at overvåge disse patienter.
patienter med svær NPDR har en 52% risiko for at udvikle PDR inden for 1 år, så det er vigtigt at diskutere med dem vigtigheden af blodsukkerkontrol og nøje observation.2,5 et opkald til patientens PCP eller endokrinolog for at diskutere nethindefund er også berettiget. Disse patienter har en høj risiko for sygdomsprogression og permanent synstab, og de oplever sandsynligvis neuropati andre steder på dette tidspunkt.
trin 4: Proliferativ diabetisk retinopati
disse patienter havde NPDR, der er udviklet til PDR, og de udviser enten neovaskularisering af disken/andetsteds eller glasagtig/preretinal blødning.2,5-7
disse patienter kræver øjeblikkelig henvisning til en nethindespecialist for yderligere test og behandling. Perifer neovaskularisering behandles normalt med laser panretinal fotokoagulation (PRP, figur 4).7 De modtager også ofte anti-VEGF intravitreal injektioner, der kan udføres i forbindelse med PRP.7
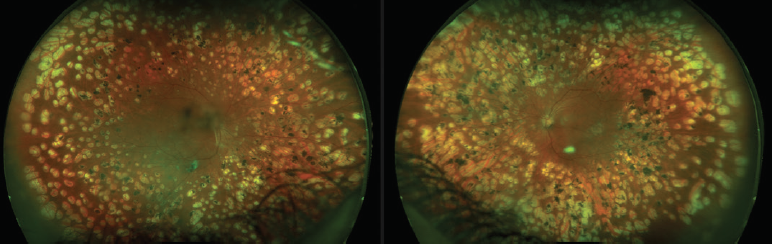
Klik for at se større
figur 4. Denne patient med type 2-diabetes blev behandlet med laser PRP i periferien for PDR i begge øjne.
indtil deres sygdom stabiliseres, skal disse patienter overvåges månedligt af en nethindespecialist.7 Derefter kan de ses hver 6.til 12. måned.7
Kommuniker alle fund til patientens PCP og/eller endokrinolog. Et telefonopkald er berettiget, hvis patienten har en ny PDR.
gå sammen om at levere ordentlig pleje
efterhånden som antallet af amerikanske patienter med diabetes vokser, er det vigtigt for optometrister at samarbejde med PCP’ er, endokrinologer og nethindespecialister om håndtering af disse patienters sygdom. Dette samarbejde, kombineret med effektiv kommunikation mellem plejere og med patienter, vil forbedre den pleje, de modtager.
- 1. Klein R, Klein BE, Moss SE, et al. Den epidemiologiske undersøgelse af diabetisk retinopati. II. Prævalens og risiko for diabetisk retinopati, når alderen ved diagnosen er mindre end 30 år. Arch Ophthalmol. 1984;102(4):520-526.
- 2. American Optometric Association. Evidensbaseret klinisk praksis retningslinje: øjenpleje af patienten med Diabetes Mellitus. www.aoa.org/optometrists/tools-and-resources/evidence-based-optometry/evidence-based-clinical-practice-guidlines/cpg-3–eye-care-of-the-patient-with-diabetes-mellitus. adgang til 2. maj 2019.
- 3. Stratton IM, Kohner EM, Aldington SJ, et al. UKPDS 50: risikofaktorer for forekomst og progression af retinopati i type II diabetes over 6 år fra diagnosen. Diabetologia. 2001;44(2):156-163.
- 4. Solomon SD, tygge E, duh EJ, et al. Diabetisk retinopati: en holdningserklæring fra American Diabetes Association. Diabetes Pleje. 2017;40(3):412-418.
- 5. Klassificering af diabetisk retinopati fra stereoskopiske farvefundusfotografier—en udvidelse af den modificerede Airlie House-klassifikation: etdrs-rapport nummer 10. Tidlig Behandling Diabetisk Retinopati Undersøgelse Forskningsgruppe. Oftalmologi. 1991;98(5):786-806.
- 6. Fundus fotografiske risikofaktorer for progression af diabetisk retinopati: etdrs rapport nummer 12. Tidlig Behandling Diabetisk Retinopati Undersøgelse Forskningsgruppe. Oftalmologi. 1991;98(5):823-833.
- 7. J, J, J, et al. Retningslinjer for diabetisk øjenpleje: Det Internationale Råd for oftalmologi anbefalinger til screening, opfølgning, henvisning, og behandling baseret på ressourceindstillinger. Oftalmologi. 2018;125(10):1608-1622.