
Un hombre hispano de 56 años se presentó para un espectáculo Rx actualizado. Informó de una historia de 10 años de agudeza visual reducida en su ojo derecho; sin embargo, su ojo izquierdo no se vio afectado. Cuando se le preguntó sobre la causa de su agudeza reducida, dijo que no estaba seguro, pero recordó haber visto a un oftalmólogo varias veces cuando su visión comenzó a declinar. Su historial médico no era notable, y dijo que no tomaba medicamentos.
Su agudeza visual mejor corregida midió 20/400 O. D. y 20/20 O. S. La prueba de motilidad extraocular fue normal. Los campos visuales de confrontación estaban llenos O. U. con un cuidadoso conteo de dedos y sus pupilas eran igualmente redondas y reactivas, sin defectos aferentes. La prueba de la rejilla de Amsler mostró un escotoma central denso en el ojo derecho. El examen del segmento anterior fue normal U. O.
En el examen del fondo de ojo dilatado, el vítreo era transparente en ambos ojos. Tenía vasos pequeños con buena coloración de los bordes y perfusión en ambos ojos. El examen de la mácula derecha mostró moteado del epitelio pigmentario retiniano (EPR) inespecífico (figura 1).
No hubo presencia evidente de líquido subretiniano, y el examen de retina periférica no fue notable. El ojo izquierdo era normal. Se realizó un escaneo de OCT de dominio espectral (SD-OCT) (figura 2), así como autoflorescencia de fondos (FAF) (figura 3).
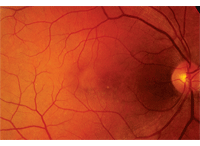
1. La fotografía del fondo del ojo derecho de nuestro paciente muestra cambios inusuales en su mácula. ¿Qué representan estos cambios?
Toma el Examen de Retina
1. ¿Qué muestra el SD-OCT?
a. Desprendimiento neurosensorial oculto.
b. Neovascularización coroidea oculta (NVC).
c. Lesiones coroidales polipoideas.
d. Pérdida de la línea de integridad del fotorreceptor (PIL).
2. ¿Qué revela la FAF?
a. CNV oculto.
b. Atrofia inespecífica del EPR.
c. Línea de demarcación de la depresión.
d. Pérdida de la EPR secundaria a la acumulación de lipofuscina.
3. ¿Cuál es el diagnóstico más probable?
a. Distrofia macular de Stargardt (DME).

2. Un corte horizontal a través de la mácula del ojo derecho de nuestro paciente en SD-OCT.
b.coroidopatía serosa central idiopática (CAPI) resuelta.
c. Ocultismo CNV.
d. Vasculopatía coroidea polipoidea.
4. ¿Cómo se debe tratar a este paciente?
a. Observación junto con protección ocular.
b. Avastin (bevacizumab, Genentech) o Lucentis (ranibizumab, Genentech).
c. Terapia fotodinámica (TFD).
d. Terapia con láser.
Para obtener respuestas, consulte a continuación.
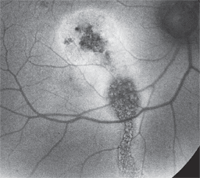
3. Los resultados de autoflorescencia del fondo del ojo de la mácula derecha de nuestro paciente. ¿Qué notas?
Discusión
Basado en el examen del fondo del ojo derecho de nuestro paciente, fue difícil explicar por qué no podía ver mejor que 20/400. De hecho, no parecía ser una mácula de 20/400; no había líquido subretiniano obvio ni edema macular que pudiera apreciarse con base en el examen clínico. Sin embargo, se observaron algunas alteraciones inespecíficas de la EPR, incluyendo un cambio circular de aspecto amarillo localizado temporal a la fóvea. Esta presentación también se veía plana y no encajaba en ningún diagnóstico clínico reconocible. Sin respuestas claras, realizamos un SD-OCT y un FAF
. Las pruebas de diagnóstico revelaron algunos hallazgos sorprendentes.
El SD-OCT proporcionó la primera pista real de lo que estaba afectando a este paciente. En primer lugar, descartamos los negativos pertinentes; no vimos líquido subretiniano, desprendimientos de retina, EMC u otros cambios obvios. De hecho, a primera vista, el SD-OCT parecía bastante normal.
Sin embargo, en una inspección más cercana, parece cualquier cosa menos normal. Justo por encima (o anterior) del RPE, hay una línea blanca más oscura que representa la unión de los segmentos interno y externo del fotorreceptor. Esta línea se llama línea de integridad del fotorreceptor, y está incompleta en el ojo derecho de nuestro paciente. Comenzando en cualquiera de los bordes del escaneo SD-OCT, el PIL se encuentra fácilmente y se puede seguir hasta justo fuera de la fóvea. Entonces, se detiene. Esto explica por qué nuestro paciente ve 20/400 SOBREDOSIS no no tiene fotorreceptores en su mácula. ¿Pero por qué?
El FAF proporciona la pista final. El FAF es un método fotográfico no invasivo para documentar cambios patológicos en la retina. Más específicamente, utiliza las propiedades fluorescentes de la lipofuscina para estudiar la enfermedad de la retina in vivo. Se usa con mayor frecuencia en pacientes con DMAE, donde la acumulación de lopofuscina es un marcador de toxicidad retiniana y progresión de la enfermedad. Otras enfermedades también pueden mostrar cambios hipo o hiperfluorescentes, dependiendo de la afección retiniana.
En nuestro paciente, la imagen FAF es bastante llamativa. Hay una zona central de atrofia de la EPR, que corresponde al área observada en el SD-OCT donde faltaba el LIP. Además, hay una zona lineal de atrofia de la EPR que se extiende posteriormente a la retina inferior. Esto representa una antigua línea de canal de fluido. Podemos postular que nuestro paciente tuvo un desprendimiento seroso crónico que involucró su mácula. Luego, con el tiempo, el líquido se extendió por debajo. El líquido finalmente se secó, pero no antes de que causara cicatrices y atrofia de su mácula, así como creó la línea de canal que se puede ver en el FAF. Sorprendentemente, este hallazgo es prácticamente invisible en el examen clínico.
Entonces, ¿qué causó la cicatrización del líquido y la mácula? Lo más probable es que estos hallazgos fueran causados por la CAPI. Clínicamente, el sello distintivo de la CAPI es un desprendimiento de retina neurosensorial que generalmente involucra la mácula.1 Por lo general, afecta a pacientes sanos de entre 20 y 45 años de edad. Además, los hombres tienen de cinco a 10 veces más probabilidades de desarrollar CAPI que las mujeres. La afección generalmente se asocia con estrés emocional y se observa con frecuencia en pacientes que exhiben personalidades «tipo A» orientadas al logro.1 La enfermedad suele ser autolimitada con un excelente pronóstico visual. Sin embargo, no todo el mundo responde con un resultado exitoso, como fue el caso de nuestro paciente. De hecho, las recidivas se presentan entre un tercio y la mitad de los pacientes con CAPI (por lo general en el plazo de un año), y el 10% de los pacientes experimentan tres o más episodios.
En este punto, no podíamos hacer mucho por nuestro paciente, aparte de recomendar un uso protector ocular para su buen ojo. El daño de la enfermedad ya está hecho, y desafortunadamente, nada puede restaurar los fotorreceptores. Le explicamos los hallazgos y le pedimos que regresara para un seguimiento anual.
Respuestas del cuestionario Retina: 1) d; 2) c; 3) b; 4) a.
1. Gass JD. Atlas estereoscópico de la enfermedad macular: diagnóstico y tratamiento, 4a ed. San Louis: Mosby; 1997:52-70.